-
自閉スペクトラム症の易刺激性と常同行為
2021年11月23日
・自閉スペクトラム症の易刺激性と常同行為に対する薬物療法に関する話題です。
・文献1では自閉スペクトラム症の易刺激性(irritability)に対して、非定型抗精神病薬の有効性がどの程度かについて、ネットワークメタ解析をおこなったものです。といっても、試験数は多くなく、これまでに自閉スペクトラム症の易刺激性に対してプラセボ対照2重盲検試験が行われた非定型抗精神病薬はアリピプラゾール、リスペリドン、ルラシドンの3剤しかなく、アリピプラゾール(4 RCTs, n=288)、リスペリドン(4 RCTs n=180)、ルラシドン(1RCT, n=100)ということで、ルラシドンの結果は参考程度にしたほうがよさそうです。
・易刺激性の主要評価項目としてはABC-I(Aberrant Behavior Checklist Irritability subscale)が用いられており、この尺度は易刺激性を自己ないし他者への攻撃性の他、かんしゃく、情動易変性、抑うつ気分などの15項目(45点満点)で評価しています。試験期間は大半が6-8週間でした。
・ネットワークメタ解析の結果、ABC-Iの変化量は、アリピプラゾール -6.62点(95% CI -10.88 to -2.22)、リスペリドン -6.89点(95% CI -11.14 to -2.54)となり、ほぼ両者同じような結果となりました。直接比較をした試験(Psychiatry Hum Dev 45:185–192, 2014.、およびこのメタ解析には入っていないBAART試験:Pharmacotherapy. 2019 June ; 39(6): 626–635.)も両者有意差がない結果となっているので、あとは忍容性の差で選択するということになるでしょうか。児童思春期統合失調症の介入試験でもみられるように、若年者に対する非定型抗精神病薬の使用は、様々な副作用が出現しやすいため、使用する場合、用量設定などは慎重にする必要がありそうです。ちなみにルラシドンはABC-Iについては有意差なし(-1.61点 95%CI -9.50 to 6.23)との結果でした。
・続いて文献2ですが、この文献は、自閉スペクトラム症の易刺激性に対するリスペリドンの有効性に関する2つの介入試験の事後解析で、易刺激性の6つのサブタイプ(受動型攻撃、積極型攻撃、自傷行為、非攻撃型など)によって、リスペリドンのABC-Iで評価した有効性が異なるかどうかを検証したものです。
・自閉スペクトラム症の攻撃性については、受動型攻撃と積極型攻撃に分類され、受動型攻撃(cold aggression)は、報酬を得るため(例えば、食べ物や好みのものを得るため、あるいは環境的な要求(服を着ること)から逃れるため)に行うものと定義されています。
・解析対象はRUPP Autism Networkが実施した2つの無作為化臨床試験でした。1つ目の試験は、5~17歳の自閉スペクトラム症(DSM-IV-TR)児101名を対象とした、リスペリドンの8週間の二重盲検プラセボ対照試験で、2つ目の試験は、4歳~13歳の自閉スペクトラム症児124名を対象に、リスペリドンのみとリスペリドン+ペアレントトレーニングの24週間のRCTで、最初の8週間は両試験ともに投薬および盲検評価がほぼ同一でした。両試験とも、ベースラインのAberrant Behavior Checklist-Iritability subscale(ABC-I)のスコアが18点以上が参加条件でした。リスペリドンの平均用量は1つ目の試験は1.7mg、2つ目は2.1mgで、主要評価項目は8週間のABC-Iの変化量でした。
・エントリー時点でParent Target Problems(PTP)を用いて、患者の易刺激性を分類しました。ベースライン時に、保護者に患者の行動に関する2つの主な問題点を説明してもらい、その行動の頻度、継続時間、強度、日常機能や家庭生活への影響についての情報を得ました。その結果を基に、患者を以下の6群に分類しました。(1)積極型攻撃のみ n=65(2)受動型攻撃のみ n=32(3)自傷行為のみ n=33(4)積極型攻撃と受動型攻撃の双方を伴う n=6 (人数が少ないため解析から除外)(5)積極型攻撃と自傷行為を伴う n=17(6)非攻撃型(攻撃や自傷を伴わないかんしゃくのみなど)n=53
・結果ですが、積極型攻撃+自傷行為群は、IQ70以下(82%)の割合が、積極型攻撃のみ(48%)、受動型攻撃のみ(47%)、非攻撃型(5%)の群と比較して有意に高く、また、自傷行為のみの群は、非攻撃性型(47%)と比較して、IQが70以下(67%)の割合が有意に高い結果となりました。
・またリスペリドンによるABC-Iの改善度は群間有意差はありませんでした。どのサブタイプでもリスペリドンによりABC-Iは同程度に有意に改善するとの結果になりました。
・ただし、この結果に関しては、各群毎にABC-Iの全得点の変化を見ており、ABC-Iの下位尺度の変化をみていない点には注意が必要です。つまり、自傷行為群で、リスペリドンにより自傷行為が実際に改善しているかどうかはわかりません。
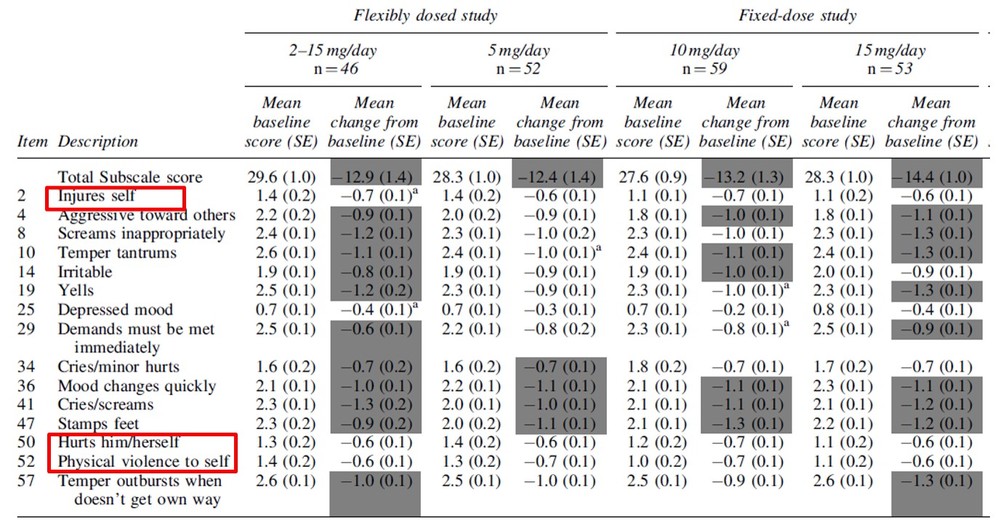
・実際、アリピプラゾールの自閉スペクトラム症の易刺激性に対する効果をABC-Iの下位尺度毎にみた試験の解析結果(J Child Adolesc Psychopharmacol. 2010 Oct;20(5):415-22)では、下図の赤枠のとおり、自傷行為に対してプラセボに対しての有意な効果は認めていません。
・リスペリドンについてもこのような解析結果があるといいのですが、残念ながらみつけることができませんでした。
・続いて、文献3では自閉スペクトラム症の限局的、反復的行動に対する薬物療法のメタ解析結果が報告されています。
・この報告では、自閉スペクトラム症の限局的、反復的な行動パターン(RRB)を評価した薬物療法についての介入試験が対象となりました。評価項目は様々なものがあるため(ABC-SB、Y-BOCS/CY-BOCS強迫行為下位尺度、RBS総得点、ASOS-RRB(Autism Diagnositic Observation Schedule-Restricted Repetitive Behavior)、RLRS(Ritro-Freeman Real Life Rating Scale Sensory Motor Behaviors subscale)、N-CBRF-P自傷行為/常同行為下位尺度、SRS(Social Responsiveness Scale: Autistic Mannerisms)、SBS(Stereotyped Behavior Scale)、GARS、CPRS常同尺度、CARS Body Use Subscale、OACIS反復行動、ASQ常同行為、RBQなど)、各評価尺度で評価されたRRBの変化量をSMD(標準化平均差)に変換し、比較されました。
・解析対象は64 RCTs(n=3499)でした。結果ですが、抗精神病薬は全体としてASDのRRBに対してプラセボと比較して小さいながら有意な改善効果を示しました(SMD= 0.28, 95% CI . 0.08ー0.49)。個別にみると、リスペリドン (N=3, n=208) SMD=0.40(95% CI 0.13 -0.68)、ルラシドン (N=1,n=150) SMD=-0.22(有意差なし)、アリピプラゾール (N=3、n=293)SMD=0.36 (95% CI 0.08-0.48)となりました。
・抗うつ薬については全体として改善効果はプラセボと有意差がありませんでした(SMD=0.24 95% CI -0.12ー0.61)。個別にみると、シタロプラム (N=1, n=149)SMD=-0.05 (95% CI -0.37 – 0.27)、フルオキセチン(N=4, n=340) SMD=-0.03 (95% CI -0.33 – 0.27)、フルボキサミン(N=1、n=30)SMD=1.03(95% CI 0.27 - 1.79)、ブスピロン(N=1、n=112)、SMD=0.83 (95% CI 0.45 -1.22)との結果でした。
・その他の薬剤は、オメガー3不飽和脂肪酸 (N=6 , n=268) 有意差なし SMD=0.23(95% CI -0.01 – 0.47)、メチルフェニデート(N=6,n=210)有意差なし SMD=0.19 (95% CI -0.05 – 0.43)、ナルトレキソン(N=4,n=97)有意差なし SMD=-0.07、アトモキセチン(N=4, n=281)有意差なし SMD=0.16、Divalproex (N=1, n=13)小規模で結論は出せないものの、SMD=1.42(CI 0.12-2.72)、グアンファシン(N=1 ,n=62)SMD=0.65(CI 0.14 – 1.16)などという結果でした。
・リスペリドンとアリピプラゾールは小さいながらも有意なRRBに対する改善効果を示しましたが、それほどメリットもないため、忍容性との兼ね合いで投与については慎重に判断すべきということになります。また自閉スペクトラム症の常同行為に対して抗うつ薬の有効性が支持されなかったというのはやや意外で注目すべき結果かと思います。
文献1:Fallah MS, Shaikh MR, Neupane B, Rusiecki D, Bennett TA, Beyene J.J Child Adolesc Psychopharmacol. 2019 Apr;29(3):168-180.
文献2:Devon Carroll et al., Child Adolesc Psychiatr Clin N Am. 2014 Jan;23(1):57-72. doi: 10.1016/j.chc.2013.08.002.
文献3:Melissa S. Zhou et al. J Am Acad Child Adolesc Psychiatry 2021;60(1):35–45
-
オキシトシン
2021年11月14日
・勉強会で自閉スペクトラム症に入り、ここ数年のエビデンスをきちんとチェックしていなかったので、確認したら、オキシトシンについての残念な報告(文献1)が目に入りました。オキシトシンについてはpositiveなものからnegativeなものまで、いろいろな報告があって、そこまで劇的な効果があるものではないかもしれないけど、部分的にはある程度の効果が期待できるのかなくらいの認識だったのですが、これまでの報告はどれも小規模の試験ばかりだったので、今回の比較的規模の大きな試験結果のインパクトは大きそうです。
自閉スペクトラム症に対するオキシトシン点鼻
背景
・オキシトシンは自閉スペクトラム症の社会性の障害に対する治療として期待されている。・動物では,オキシトシンは,自閉スペクトラム症患者でいずれも障害されている社会的アプローチと社会的記憶を増加させる。発達障害や精神疾患のない人では,オキシトシンの鼻腔内投与により,社会への親和性,社会的記憶,共感性が増加する。
・自閉スペクトラム症児の一部において、血漿オキシトシン濃度の減少が報告されている
・またオキシトシン受容体遺伝子におけるいくつかの一塩基多型が自閉スペクトラム症リスクと関連することがメタ解析において報告されている(Mol Psychiatry. 2015 May;20(5):640-6)
・オキシトシン受容体遺伝子のプロモーター領域のメチル化の増加についても自閉スペクトラム症において対照群より増加しているとの報告もある
・少数の死後脳研究においては、自閉スペクトラム症の腹側淡蒼球におけるオキシトシン受容体密度の低下が報告されている
・これまでに自閉スペクトラム症を対象としたオキシトシンの介入研究は複数行われているが、結果は一定していない(一部の課題にのみ効果がみられたと報告するもの:Mayer A. V. et al, Sci Rep. 2021 Jul 23;11(1):15056. 、Yamasue H. et al. Mol Psychiatry. 2020 Aug;25(8):1849-1858.、Bernaerts et al. Mol Autism. 2020 Jan 15;11(1):6.、社会的機能に関連した課題に有意差がみられたとするもの:Proc Natl Acad Sci U S A. 2017 Jul 25;114(30):8119-8124.など、社会的機能の改善について否定的結果を報告するもの:J Child Psychol Psychiatry. 2015 Apr;56(4):444-52.など)
・さまざまな研究の間で結果が一致しないのは,nが小さく検出力が限られているか,参加者の年齢,オキシトシンの投与方法や用量,治療期間,アウトカム,分析方法の違いによるものと考えられる。
・今回、比較的規模の大きな無作為化プラセボ対照第2相試験を実施し,自閉症スペクトラム症の小児および青年の社会的機能を高めるための24週間のオキシトシン経鼻投与の有効性を評価した.
対象と方法
・3-17歳の自閉スペクトラム症患者(DSM-5)。ADOS-2により診断テストを実施
・エントリー前1カ月は向精神薬の変更は不許可。エントリー前2か月は非薬物療法の変更は不許可
・患者群は言語流暢性(最低限の言語流暢性または流暢な言語流暢性の2群、流暢な言語の指標としてADOS-2モジュール3または4を実行できること)と年齢層(3~6歳、7~11歳、12~17歳)によって層別化
・ベースライン時、4週目、8週目、12週目、16週目、20週目、24週目に評価
・保護者は、各訪問時にAberrant Behavior Checklist(ABC)およびPervasive Developmental Disorders Behavior Inventory-Screening Version(PDDBI-SV)を、ベースラインおよび24週目にVineland Adaptive Behavior Scales II(VABS-II)を、ベースラインおよび12週目と24週目にSocial Responsiveness Scale 2(SRS-2)をそれぞれ記入。基本的な感情を表現できる参加者は、ベースライン時、8週目と24週目にReading the Mind in the Eyes testを受けた
・主要評価項目は社会的引きこもり(社会的相互作用の乏しさ)を評価するABC modified Social Withdrawal subscale (ABC-mSW)であり、13項目からなり0点から39点(高得点程引きこもりが重度)
・副次評価項目は、 SRS-2 Social Motivation subscale (SRS-2-SM) のTスコア、Sociability Factor得点(社会的機能の尺度)、SB5 Abbreviated IQ(認知機能)
・オキシトシンの投与量は、毎朝8 IUから開始し、8週目で24 IUを1日2回投与。これを7週間維持し、4週間ごとに16 IUずつ投与量を増やし、1日の最大総投与量を80 IUとした。忍容性に問題があれば、増量しないか、いつでも8-16 IUの減量が行われた
・試験期間:24週間
・プラセボ対照無作為割付二重盲検試験
結果
・オキシトシン群 n=146
・プラセボ群 n=144・87%が男児。3-6歳が25%、7-11歳が39%、12-17歳が36%
・脱落はオキシトシン群 14名(有害事象は4名)、プラセボ群13名(有害事象2名)
・オキシトシン群146名中126名がオキシトシン 48 IUを7週間以上投与、最終の最高用量の平均は67.6 IU
・主要評価項目であるABC-mSWスコアのベースラインから24週までの最小二乗平均変化量は、オキシトシン群で-3.7、プラセボ群で-3.5であり有意差なし。言語が流暢な群、非流暢な群のサブグループ解析でも有意差なし
・副次評価項目も両群間有意差なし
議論
・オキシトシンの24週間、連日投与は、自閉症スペクトラム症の社会的相互作用を評価するABC-mswスケールのスコアのベースラインからの最小二乗平均変化量に、プラセボとの有意な差は認められなかった。
・過去に行われた1つの試験では、ベースラインの血漿オキシトシン濃度を解析に組み込んだ場合にのみ、SRS-2総得点においてオキシトシン経鼻投与の有意な効果が示された。しかし、ベースラインの血漿オキシトシン濃度を共変量として組み込んだ感度分析では、ABC-mSWスコアおよびSRS-2総得点のベースラインからの最小二乗平均変化量に関して、プラセボに対するオキシトシン経鼻投与の有益性は示されなかった。
・ベースラインのABC-mswスコアが11点以上のサブグループに限定して分析しても、オキシトシンの有益性は認められなかった。
文献1:L. Sikich et al. N Engl J Med. 2021 Oct 14;385(16):1462-1473. doi: 10.1056/NEJMoa2103583.
-
ちょっと多すぎるのではないか
2021年10月28日
・個人的意見ですが、やや批判的な内容になります。ミルタザピン自体はCANMATなどのガイドラインでも触れられている通り、有効性についてメタ解析でも一部の抗うつ薬に対してsuperiorityがみられたり(ただしCANMAT 2016はちょっと古いので、table 6などをそのまま受け取ってはいけません。ミルタザピンとセルトラリン、ベンラファキシンとの有意差についてはKhooら(CNS Drugs 29, 695–712,2015)のネットワークメタ解析結果によるもので、より新しいCiprianiらのネットワークメタ解析の結果(Lancet. 2018 Apr 7;391(10128):1357-1366.)では、この有意差は消失している点に注意が必要です)、SSRIに比較して速効性があるかもしれないとか(Int Clin Psychopharmacol. 2010 Jul;25(4):189-98.)、嘔気などのリスクがないとか(むしろ5-HT3遮断により、制吐作用も期待できるのか?)、優れた特徴はいろいろ言われていますが、今回の介入試験のデザインはいただけないのではと思いました。
・最新のLancet誌に認知症のagitationに対するミルタザピンの有効性についての介入試験(SYMBAD試験)の結果が公表(文献1)されました。平均年齢82歳の方にミルタザピン15mgから開始して忍容性良好であれば2週後に30mg、さらに4週後に45mgに漸増するスケジュールで投与されました(最終的な平均用量は30.5mg)。
・80歳を超える認知症でBPSDのある方にいきなりミルタザピン15mgを投与すること自体が、riskyなことに思えます。というのも、ミルタザピンのS体であるエスミルタザピンについては、第2相試験においてわずか1.5mgの用量で、原発性不眠症の睡眠パラメータを改善することがしられており( J Clin Psychopharmacol. 2016;36(5):457–464)、最近行われた第3相試験(J Clin Sleep Med. 2020 Sep 15;16(9):1455-1467.)では、エスミルタザピン4.5mgが総睡眠時間をプラセボと比較して4-6か月時点で48.7分有意に延長することが示されているからです。非高齢者でこれですから、高齢者ですとミルタザピン15mgいってしまうと(エスミルタザピン7.5mg相当でよいのか?)かなり眠気も強くでちゃいそうです。この点は有名なkyupin先生の2014年12月18日のブログ記事でも触れられていて、同感です。
・さらに、ミルタザピンの持ち越し効果についても注意が必要です。例えばRidoutら(Hum Psychopharmacol. 2003 Jun;18(4):261-9.)は、ブレーキ反応時間課題やCRT課題(ランダムに6つの等間隔の赤い光のうちの1つが点灯し,それに対応する応答ボタンをできるだけ早く押すことで消すように指示される課題)のパフォーマンスに対するパロキセチンとミルタザピンの影響をプラセボ対照クロスオーバーRCTで報告しています。
・この試験では、12名の21歳から42歳までの健常者かつ3年以上の免許保有者が対象となり、検査に対する学習効果を除去するため、あらかじめトレーニングで検査値がプラトーに達するようにするなど慎重な配慮がなされています。ミルタザピン15mgを21時半に内服し翌朝午前7時に実施されたCRT課題では、総反応時間などの有意な延長がみられ、健常者でも刺激への反応が遅延することが示されました。翌朝午前10時に行われたブレーキ反応時間課題ではプラセボとの有意差はでませんでしたが、平均としてやや延長傾向がみられています。一方パロキセチン20mgを朝9時半に内服し、その30分後に行われたブレーキ反応時間課題では、プラセボと有意差なく、前日の朝9時半に内服し、翌朝7時に行われたCRT課題では、プラセボより有意に総反応時間の短縮がみられた(改善した)という結果は興味深いものでした。
・というわけで、ミルタザピンは健常者でも持ち越しの影響に注意が必要そうな薬剤ですので、高齢者に投与する際にはより一層の注意が必要だということがわかります。文献1の結果ですが、主要評価項目であるCMAIではプラセボ群と有意差なく、有害事象については、コーディングがMedDRA (Medical Dictionary for Regulatory Activities) categoriesというもので行われており、fallingとか、dizzinessとか、somnolenceとか見慣れた方法で記載されていないので、よくわからないのですが、ミルタザピン群で16週までに7名が死亡(プラセボ群では1名)しており、この点が問題点として触れられています。ミルタザピン群の死因としては、認知症によるものの他、誤嚥性肺炎2名、骨盤骨折1名、心不全合併2名などとなっています。論文の議論ではHTA-SADD試験(Lancet. 2011 Jul 30;378(9789):403-11)ではミルタザピン群(平均24mg)での死亡リスクの増加は明らかではなかったことが触れられていますが、やはり用量設定が高齢者にしては多すぎたのではないかという疑問は残ります。
文献1:A, Farina N, Fox C, Francis P, Howard R, Knapp M, Leroi I, Livingston G, Nilforooshan R, Nurock S, O'Brien J, Price A, Thomas AJ, Tabet N. Lancet. 2021 Oct 23;398(10310):1487-1497. doi: 10.1016/S0140-6736(21)01210-1.
-
統合失調症再発予防のための心理社会的介入
2021年10月24日
・Lancet Psychiatry誌にLeuchtグループらによる統合失調症再発予防のための心理社会的介入についてのネットワークメタ解析の結果が報告されました(文献1)。家族関係への介入などの技法により、通常治療のみと比較して、1年後の再発率を50%以上低下させることができる可能性を示唆する結果となっており、心理社会的介入、特に家族への介入が再発予防に重要であるというインパクトのある結果となっています。
統合失調症再発予防のための心理社会的介入
背景
・抗精神病薬は再発予防に有効であるが、コクラン・レビューによると、薬物治療にもかかわらず、24%の患者が1年以内に再発している。・これまでに認知行動療法とその他の心理的介入との有効性などを比較したメタ解析(Cochrane Database Syst Rev. 2018 Nov 15;11(11):CD008712.)はあるが、この報告では認知行動療法と、その他の介入(支持的精神療法、心理教育、家族介入、SSTなど)全体の再発リスクなどが比較されており、個別の治療法毎の比較はなされていない(結論はCBTとその他の介入とで52週以上での再発リスク有意差なし)
・今回、ネットワークメタアナリシスを行い,統合失調症患者の再発予防のための心理社会的介入の手法毎の有効性を以下の点から検討した(1)26週まで、52週まで、それ以降の3つの時点での再発率、(2)その他の有効性のアウトカム、(3)受容性(あらゆる理由による脱落)と忍容性(有害事象)。
対象と方法
・盲検ないし非盲検無作為割付試験・急性期試験は除外
・参加者の80%以上が統合失調症,統合失調症様障害,統合失調感情障害の診断を受けていること
・12週以上の時点での再発ないし再入院が評価されているもの
・主要評価項目は再発率であり、3つの異なる時点(6カ月まで、12カ月まで、12カ月以上)に分けて評価。
・副次評価項目として、全体的な症状、陽性症状、陰性症状、抑うつ症状、QOL、アドヒアランス、総合的な機能、有効性欠如による中断を評価。また、受容性(あらゆる理由による中断)、忍容性(有害事象による中断)を評価
・ネットワークメタ解析
・心理的介入は以下のように分類
- アクセプタンス・アンド・コミットメントセラピー:N=1(n=40):ネガティブな感情を克服するための、マインドフルネスをベースにした第3世代認知行動療法
- 包括型地域生活支援(ACT):N=3(n=191):チームが患者の自宅を訪問し、臨床評価と危機介入を行い、心理社会的・機能的支援を行うもの
- ケース・マネジメント:N=3(n=220):ケースマネージャーが定期的に(週1回など)患者と連絡を取り、特に必要な場合にはより集中的なサポートを提供する
- 認知行動療法:N=9(n=570):個別のケースフォーミュレーションと患者との共同目標の設定に基づいて行われる。既存の対処法の改善、新しい対処法の開発と実践、妄想的な信念や幻覚に関する信念の修正、機能不全のスキーマの修正など。自己に関する否定的な信念を再評価するなどし、自己不全感への介入も行われる。
- 認知トレーニング:N=1(n=59):記憶と注意のトレーニング、言語表現と論理のトレーニング、認知リハビリテーションなど
- 家族関係介入:N=19(n=973):患者の親族を含む介入。患者を介護する親族との同盟関係の構築、有害な家族の雰囲気の軽減、親族の問題予測および問題解決能力の向上、患者のパフォーマンスに対する合理的な期待の維持、親族の行動や信念を望ましい方向に変化させることなど
- 家族への疾病教育:N=15(n=983):統合失調症の症状、薬理学的および心理社会的な治療法、再発の予防などに関する情報提供。特に家族の役割に焦点が当てられるもの
- 家族支援:N=2(n=46):主に家族への介入の対照条件として用いられる。例えば、系統的な介入を行わずに、同じ状況を経験している家族と一緒に時間を過ごすことなど(ソーシャルネットワークプラセボとも定義される)
- 健康教育:N=2(n=73):健康に関する一般的な話題(健康的な食事や運動など)についての講義。
- 統合的介入:N=11(n=1117):異なる治療法の組み合わせ(例:認知行動療法+家族関係介入+ACTなど)
- マインドフルネス:N=1(n=36):瞑想と集団ディスカッションなどで構成。精神病体験について悩んだり、判断したり、反芻したりすることは苦痛をもたらすが、精神病体験を観察し、受け入れることは力を与え、心を落ち着かせることができるという洞察に導く手法。
- 動機付け面接法:N=2(n=112):患者の個人的な考えや両価的側面を探り、チェンジトークを引き出し、現在の行動と患者自身の将来の目標との間の不一致を強調する。目標は、患者の自発的な変化への動機づけを高めること
- 患者への心理教育:N=9(n=455):、精神病の症状、精神病のモデル、薬物療法の効果と副作用、薬物療法の維持、精神病の心理療法、再発の初期症状、再発予防などについて教育
- リハビリテーション:N=6(n=951):地域社会で自立して生活できる能力を高めることを目的とした、就業のためのデイプログラム、レクリエーションや社会活動、アパートでの生活、移行的な雇用機会など
- 再発防止プログラム:N=2(n=92):再発の初期症状を認識するための教育、症状をモニタリングするシステム、症状が一定の閾値を超えた場合のクライシスプランと介入など
- サポートグループ:N=5(n=134):患者の親族を対象としたサポートグループで、経験を共有し、相互支援や介護の経験についてなどを話し合うこと。通常、専門家が直接関与することなく、ピアリーダーによって運営される。ピアリーダーは、個々のニーズや懸念に対して共感的かつ支援的な対応を促す。
- SST:N=5(n=128):地域社会で生活するために必要なスキルを習得するための介入。ロールプレイ、問題解決、宿題などを用いて、症状管理や再発予防などのスキルを指導。
- 集団支持療法:N=4(n=218):安全で支援的な雰囲気を提供することを目的とした集団療法。患者は、病気の影響を含む個人史を語り、病気の性質や内容を理解することを支援することができる。
- 遠隔診療:N=4(n=121):電話などで定期的に連絡を取り、症状のモニタリングを行う。症状が一定の基準を超える場合は、臨床医との面会が手配される。
- 通常治療:N=61(n=4798):薬物療法など標準的な精神科治療を受けること
結果
・72 studies(n=10364)。平均年齢32.3歳、平均罹病期間7.6年、ベースラインのPANSS total 52.34点・追跡期間の中央値は52週間
・12か月時点での再発率の通常治療に対するオッズ比は、家族関係介入がOR 0.35(95% CI 0.24 – 0.52)、再発率16%。再発防止プログラムがOR 0.33(95% CI 0.14-0.79)、再発率 15%。認知行動療法がOR 0.45 (95% CI 0.27-0.75)、再発率 20%。家族への疾病教育がOR 0.56(95% CI 0.39-0.82)、再発率 23%。統合的介入が OR 0.62(95% CI 0.44-0.87)、再発率 25%。患者への疾病教育がOR 0.63 (95% CI 0.42-0.94)、再発率25%。通常治療群では再発率 35%であった
・家族関係介入は、統合的介入、患者への疾病教育、リハビリテーション、家族支援、ケースマネジメントより有意に再発率が低かった受容性に関しては、統合的介入が通常治療より有意に良好。その他の介入間の有意差なし
・忍容性に関しても統合的介入が通常治療より優れていた。再発防止プログラムはノンコンプライアンスの割合が他の多くの介入法よりも高かった。
・包括型地域生活支援は6か月時点での再発率で通常治療より有意に良好(通常治療と比較した再発のORは最も良好)。
議論
・12か月時点での再発率でみた場合、家族関係介入、家族への疾病教育、認知行動療法、患者への疾病教育、統合的介入、再発防止プログラムが通常治療のみより優れるとの結果になった
・家族関係介入は、統合失調症の症状や機能といった他の尺度の改善にも有効であった。したがって、再発防止効果は、症状の軽減、機能の改善、家族の直接関与、コンプライアンスの改善などの要因によって媒介される可能性がある
文献1:Bighelli I. et al,. Lancet Psychiatry. 2021 Oct 8;S2215-0366(21)00243-1. doi: 10.1016/S2215-0366(21)00243-1.
-
Pain Reprocessing Therapy
2021年10月15日
・JAMA PsychiatryにPain Reprocessing Therapy(PRT)の初の無作為割付試験が公表されました(文献1)。どんなものかおおまかにまとめておきます。
・PRTは慢性疼痛に関する認知行動療法の一種ですが、中核的な技法はソマティック・トラッキングとよばれる、マインドフルネスなどの技法を用いた、疼痛感覚への暴露になります。暴露エクササイズ中に治療者が積極的に働きかけ、中枢性疼痛に対する感覚の誤認を修正し、認知の再構成を図る技法になります。
・非盲検試験なので、はっきりしたことはいえませんが、結果はかなり高い有効性が報告されており、終わってから1年たってもその効き目が続いているように見えるため、その技法のポイントは押さえておいた方がよさそうです。
慢性腰痛に対するPRT背景
・慢性疼痛はアメリカでは20%の人が罹患しているといわれており、その中でも慢性腰痛が最多・慢性腰痛の85%では末梢での腰痛原因が同定できず、中枢神経系の機序が疼痛維持に関与しているといわれている。これらの疼痛は中枢性疼痛などとよばれ、心理的および行動療法的介入が推奨されている
・疼痛と内受容感覚(interoception:内臓や血管の状態の知覚に関わる感覚。主観的な感情経験とも関連するといわれている)の神経科学の進歩により治療法開発の新たな方向性が開けている
・能動的推論モデル(行動は周囲の環境を予測しやすい状態に変化させ自分の好みの入力を得るために起きるとするモデル)では、痛みは身体的危害に関する予測としても生じ、感覚入力と文脈に基づく予測によって形成されうる。組織の損傷を恐れることにより、無害な体性感覚の入力が痛みとして解釈され、経験されることがある。このように形成された知覚は自己強化的になりうる。つまり、脅威の認識が痛みを増強し、さらに痛みが脅威として認識され、フィードバックループが形成され、傷が治癒した後も疼痛を持続させることとなる。
・疼痛が慢性化すると、疼痛と情動および回避と関連する動機付け回路との関連が強まり、侵害受容経路との関連が弱まる。慢性疼痛の動物モデルやヒトの研究において、動的適応機能や予測制御をつかさどる、デフォルトモードネットワーク、島皮質や扁桃体、側坐核などの脳領域が関連していることが報告されている
・Pain Reprocessing Therapy(PRT)では,組織が損傷していない状況で,脳の活動が中枢性の慢性疼痛を作り出しているとの仮説の下,疼痛の原因と、疼痛の脅威としての意義を再評価することで,疼痛を軽減または消失させることができることを強調する治療法である
・今回PRTに関する初の非盲検のプラセボおよび通常ケアと比較する無作為割付試験を行った
方法と対象
・21歳から70歳までの、過去6カ月間の半分以上の日に腰痛があり、最近1週間の平均疼痛強度スコアが10点中4点以上の慢性腰痛患者。腰痛よりも下肢痛がひどい患者は除外。・PRTは1時間のセッションを週に2回、合計8回4週間で施行
・プラセボ群ではプラセボ効果が疼痛緩和に効果があるとするビデオを鑑賞し、その後疼痛部位に生食皮下注を実施。通常ケアは継続されたが、新規治療を開始しないようにされた
・通常ケア群では、4週間の試験期間終了まで新規治療を受けないようにされ、試験終了後に慢性疼痛に関するワークブックを手渡された
・主要評価項目はBrief Pain Inventory Short Formで評価した過去1週間の疼痛の10段階中の得点。0点ないし1点を疼痛寛解と定義した
・fMRIで腰痛誘発タスク中の脳機能の変化や、自発的腰痛評価中の脳機能変化などを評価した
・PRT群 n=50
・プラセボ群 n=51
・通常ケア群 n=50・試験期間:4週間
・開始前、終了時点、終了1か月後、2か月後、3か月後、6か月後、1年後で評価
・PRTは以下の5つの主要な要素からなる1)疼痛が中枢神経に由来することと、疼痛の可逆性についての教育
2)疼痛が中枢神経に由来することと、疼痛が可逆的であることについての個別の証拠を集め、そのことを強化する
・疼痛が体内の組織の損傷を正確に反映したものであると信じている場合、疼痛に関連する恐怖を克服することは困難となる。治療の目標は、患者が自分の疼痛は身体の構造や物理的な問題ではなく、中枢神経のプロセスによるものだという考えを受け入れられるようにすることである
・この試みは以下の3つの理由で困難を伴う.
▽生物学的な理由:生物学的に、私たちは進化の過程で、肉体的な痛みを肉体的な損傷と関連付けるようにできている
▽以前の診断:慢性腰痛患者の多くは、器質的な診断(ヘルニア、椎間板変性など)を受けている。
▽学習された関連性:慢性腰痛患者の多くは、関連性を学習してしまっている。つまり、疼痛の発生と関連した体勢(例:座る、立つ)や動作(例:歩く、走る、曲がる)を覚えてしまい、器質的に何か問題があるという考えを強めてしまっている。・疼痛の原因が器質的なものあるという思い込みに対抗するには、できるだけ多くの反証、つまり疼痛が実際には身体の器質的な問題ではなく中枢神経のプロセスによるものであることを補強する証拠を集めることである。例えば、疼痛がストレス時に発生すること、損傷のない時に疼痛が発生すること、痛みの現れ方に一貫性がないこと、などの証拠を患者と共に集め、リストアップした証拠シートを作成する。
3)安全性のレンズを通じて疼痛を評価する
・PRTの中心的技法は「ソマティック・トラッキング」と呼ばれるものである。
・ソマティック・トラッキングの目標は、患者が安全性のレンズを通じて、疼痛感覚に暴露することを補助することとなる
・ソマティック・トラッキングは、疼痛感覚への感覚的暴露と、疼痛を誘発する恐れている活動への状況的な暴露の双方の場面で使用される
・患者が座るなどの姿勢に関連して疼痛を感じる場合、治療者は患者が座っているときに、ソマティック・トラッキング・エクササイズを行う。(エクササイズ中の具体的な声掛けなどの方法は論文のsupplemental contentを参照してください)
・ソマティック・トラッキングには3つの要素がある(1)マインドフルネス、(2)安全性の再評価、(3)ポジティブな感情の誘導。
・マインドフルネスだけでは、疼痛に関連する恐怖を和らげるのに十分でないことが多く、ソマティック・トラッキングの2つ目の要素である安全性の再評価が必要になる。
4)その他の感情的な脅威に対処する
・いくつかの治療的アプローチ(感情認識・表現療法など)を用いて、困難な感情を表現し、開示し、処理するための技術を習得する。患者はしばしば、自己批判、自分へのプレッシャー、自分を怖がらせることなど、心理的に自己破壊的な行動をとる傾向がある。これらの行動は、危険を知らせるメッセージを脳に伝え、痛みに対する感受性を高めることとなる。
5)ポジティブな感情や感覚をトレーニングする
結果
・非脱落率はPRT群 88%、プラセボ群86%、通常ケア群 94%・4週後にPRT群は疼痛スコアにおいて、プラセボ群より1.79点、通常ケア群より2.40点有意に疼痛を緩和した
・4週後に疼痛が寛解(0点ないし1点)した割合はPRT群 73%、プラセボ群 20%、通常ケア群 10%
・1年後のフォローアップ時点でもPRT群の疼痛改善効果は維持されていた
Limitation
・エントリーされた患者は軽度から中等度の疼痛と機能障害を有する患者群であったことコメント
・とても興味深い方法ですが、治療者患者関係がかなり重要になることと、ソマティック・トラッキングの段階で治療者のスキルが結構必要となりそうです。文献1:Yoni K Ashar et al.JAMA Psychiatry. 2021 Sep 29;e212669. doi:10.1001/jamapsychiatry.2021.2669.




