-
向精神薬代謝とCYP遺伝子多型
2020年07月17日
クロナゼパムの代謝とCYP遺伝子多型に関する報告(文献1)がありましたので、それに関連して向精神薬代謝とCYPに関する報告をいくつかまとめてみました。
向精神薬とCYP1A2
・主にCYP1A2により代謝される向精神薬(CYP1A2の基質となるもの)としては、デュロキセチン(主にCYP1A2で一部CYP2D6)、オランザピン(主にCYP1A2、一部CYP2D6)、クロザピン(CYP1A2とCYP3A4)、ラメルテオンなどがある
・フルボキサミンはCYP1A2の強い阻害作用を有する
CYP1A2と喫煙
・喫煙はCYP1A2を誘導し、CYP1A2により代謝される薬剤の血中濃度を低下させることが知られている
・向精神薬では、主にデュロキセチン、オランザピン、クロザピン、ラメルテオンがそれにあたる。
・デュロキセチンについては、喫煙者と非喫煙者で血中濃度が約2倍(喫煙者で0.325 [ng/mL]/[mg/d] 対 非喫煙者で0.7 [ng/mL]/[mg/d] :用量で調整後)異なるとの結果が報告されている(J Clin Psychiatry . 2018 Sep 4;79(5).)
・オランザピンについては喫煙者においてはCYP1A2活性の低下により非喫煙者への7mg投与が喫煙者の10mg投与に相当するとの報告がある(喫煙者では40%のクリアランス増加との報告もある)。
・クロザピンについては、非喫煙者への100mg投与が喫煙者への200mg投与に相当するとの報告がある(BMJ Open. 2014 Mar 4;4(3))
CYP1A2とカフェイン
・CYP1A2に関して言えば、カフェインはCYP1A2で代謝されるため、喫煙者はカフェインの作用が減弱する・CYP1A2阻害作用を有するフルボキサミン、シメチジンはカフェインの作用を強める
・CYP1A2で代謝されるクロザピン、オランザピン、デュロキセチン、ミルタザピンについてはカフェインと代謝が競合するため、カフェイン急性投与では相互に作用を強め合い各薬剤の血中濃度が増大し副作用出現リスクが高まる(精神科薬物相互作用ハンドブック 医学書院)が、慢性カフェイン投与ではそう単純ではなく、慢性的にカフェイン摂取量が多くなると(コーヒー1日3杯以上)CYP1A2が誘導され、代謝が促進されるため、むしろ血中濃度が減るとの報告もあり、オランザピンの有効性も減弱したことが報告されている(World J Biol Psychiatry. 2020 Jan;21(1):29-52)
オランザピンとバルプロ酸
・バルプロ酸とオランザピンはしばしば統合失調感情障害や双極性障害などにおいて併用されるが、バルプロ酸はオランザピン血中濃度を減少させることが知られている。ただしその相互作用機序はよくわかっていない。
・オランザピンLAI投与中でバルプロ酸併用中患者と、オランザピン経口剤投与中でバルプロ酸併用中患者とで、オランザピン血中濃度(用量で調整)を比較したところ、オランザピンLAI投与中患者では血中濃度はVPA非併用群と有意差がなかったが、オランザピン経口剤投与中患者ではバルプロ酸併用によりオランザピン血中濃度が20%程度有意に減少するとの結果であった(J Clin Psychopharmacol . Nov/Dec 2019;39(6):561-566)
・バルプロ酸は主にグルクロン酸転移酵素によるグルクロン酸抱合40%、およびβー酸化(30-35%)で代謝され、10%がCYPで代謝(主にCYP2A6など)されるため、オランザピンへの影響はCYPを介した相互作用ではないことが推測される
向精神薬とCYP2D6
・主にCYP2D6で代謝される向精神薬には、ベンラファキシン(主にCYP2D6、一部がCYP3A4)、ボルチオキセチン、パロキセチン、アリピプラゾール(CYP2D6とCYP3A4)、ブレクスピプラゾール(CYP2D6とCYP3A4)、リスペリドン(主にCYP2D6、一部CYP3A4)、ミアンセリン、ミルタザピン( CYP2D6とCYP3A4 )・パロキセチンは基質でもあり、同時にCYP2D6の強い阻害作用を有する。
リスペリドン代謝とCYP2D6遺伝子多型
・リスペリドンは主にCYP2D6で代謝され一部CYP3A4も関与すると言われている・CYP2D6遺伝子多型については、低活性型(PM: poor metabolizers)、中活性型(IM: intermediate metabolizers)、通常活性型(EM: extensive metabolizers)、超高活性型が知られている。PMの遺伝子型を有する日本人はまれであり、IMについてはCYP2D6*1/*5(6.3%)、*5/*10(5.2%)、*10/*10(14.3%)、EMの遺伝子型を有するのはCYP2D6*1/*1(17.8%).*1/*2(11.2%)、*1/*10(29.7%)と約60%と最多である(2020年12月1日追記:別の文献によると(文献2)、活性型の頻度はPMはCYP2D6*5/*5で1%未満、IMは*1/*10、*2/*10、*5/*10、*10/*10であり、日本人では50-60%程度、EMは*1/*1、*1/*2、*1/*5、*2/*2、*2/*5であり40%程度と報告されている)
・IM群においてはほぼ同じ用量のリスペリドン投与量であっても有意にEM群と比較してDIEPSS得点が高かったとの報告があり、要注意となる(Ito et al. Journal of Pharmaceutical Health Care and Sciences (2018) 4:28 )
・IM群はEM群の用量よりも10%少ない用量により等価用量となるとの報告がある(PMでは25%減量で等価)(Clin Pharmacokinet. 2020 Jan;59(1):51-65)
・リスペリドンの主活性代謝物である9-hydroxy-risperidone(パリペリドン)は主に腎排泄性で60%がそのまま尿中に排泄され、11%が未変化体で便中に、20%がCYP3A4及びCYP2D6で代謝されると報告されている(Curr Drug Metab. 2010 Jul;11(6):516-25)
パロキセチン代謝とCYP2D6多型
・アジアではCYP2D6の非機能型であるCYP2D6*4、CYP2D6*5、CYP2D6*18アリル保有者は少ないといわれている。一方で中間型の活性であるCYP2D6*10アリル保有者は50%程度といわれている
・パロキセチンの有効性は39.1ng/ml以上で期待できるとの報告もある。一方でパロキセチンの用量効果関係は逆U字型であり、至適用量が存在すると言われている(Neuropsychopharmacology 2009;34:999-1010)
・日本人大うつ病患者15名中CYP2D6*10アリル保有者は11名、CYP2D6*10アリル非保有者は4名であった
CYP2D6*10アリル保有者の薬物代謝速度定数Kmは50.5 ng/mlであり、一方で非保有者では122.5ng/mlと有意差があり、非保有者で代謝速度が遅く、同じ用量でもパロキセチン血中濃度が高かった。パロキセチンの有効血中濃度約39ng/mlを実現するためには、*10アリル非保有者で約15mg程度、保有者では27mg程度であった(Pharmgenomics Pers Med. 2014 May 28;7:121-7.)・CYP2D6*10アリル保有者では、パロキセチンの用量がより高用量で十分な臨床効果がえられる可能性があり、20mg以上使用して効果がでるかもしれない
向精神薬とCYP3A4
・主としてCYP3A4により代謝される向精神薬としては、スボレキサント、レンボレキサント、ベンゾジアゼピン系、ゾピクロン、ゾルピデム、アリピプラゾール(CYP2D6とCYP3A4)、ブレクスピプラゾール(CYP2D6とCYP3A4)、ルラシドン、ブロナンセリン、クエチアピン、ペロスピロン、ミルタザピン( CYP2D6とCYP3A4 )
・グレープフルーツ、クラリスロマイシンはCYP3A4を阻害し、薬剤血中濃度を上昇させるため要注意。クラリスロマイシンとスボレキサント併用により起立困難を生じた症例が報告されている(クラリスロマイシン、イトラコナゾールなどはスボレキサントと併用禁忌になっている。レンボレキサントは併用注意で禁忌ではない)
グレープフルーツについて
・グレープフルーツに含まれるフラノクマリンという物質がCYP3A4阻害作用を有するため、相互作用に注意が必要となる。フラノクマリンを含有する果物は以下のようにグレープフルーツ以外にもあるため注意を要する(齋田ら 医療薬学 vol 32 No.7 2006 693-699)
・フラノクマリン類の一種である6’,7’-ジヒドロキシベルガモチン(DHB)換算量として含有量を表記
・グレープフルーツ果汁(13.0 ug/ml)、皮(3600 ug/ml)、ダイダイ果汁(3.2 ug/ml)、ダイダイ皮(72 ug/ml)、ブンタン果汁(2.25 ug/ml)ブンタン皮(660 ug/ml)、甘夏ミカン果汁(0.6 ug/ml)甘夏ミカン皮(1040 ug/ml)、レモン果汁(0.05 ug/ml)レモン皮(180 ug/ml)、ネーブルオレンジ果汁(0.05 ug/ml)、ウンシュウミカン、ポンカン、イヨカン、デコポン、キンカンなどの果汁は検出感度以下。
・セリ科野菜にも含まれるが、パセリ(0.38 ug/ml)、セロリ(0.02 ug/ml)と少量、生薬のトウヒには336 ug/g、ビャクシには784 ug/g含まれるので要注意。チンピには含まれない
・皮は要注意。レモンの皮も安易に食べない方が良い
クロナゼパムとCYP3A4遺伝子多型、NAT2多型(文献1)
背景
・クロナゼパムは当初は抗てんかん薬として開発された。しかし臨床的には経験的に双極性障害の多弁、衝動性、誇大性や、統合失調症の不穏、攻撃性などにも使用されてきた。
・クロナゼパムはGABA-A受容体を介して薬理作用を発揮し、長期使用では依存性や耐性、離脱、高齢者では転倒などのリスクが問題となる
・クロナゼパムはCYP3Aにより触媒されるニトロ基還元により7-アミノクロナゼパムに代謝され、さらにN-アセチルトランスフェラーゼ2(NAT2)によりN-アセチル化されて7-アセタミドクロナゼパムになる。ヒト血漿中においては7-アミノクロナゼパム濃度は、クロナゼパム濃度と同等ないしそれ以上と報告されている
・7-アミノクロナゼパムはGABA-A受容体の部分アゴニスト(クロナゼパムの約70倍の濃度で、GABA-A受容体を最大に活性化させるがそれでも最大でクロナゼパムの1/4以下の活性化)であり、クロナゼパムと競合的に作用し、7-アミノクロナゼパム濃度が高いと離脱症状が出現しやすいといわれている
・クロナゼパムの代謝に関わるCYP3A4活性は個体差で最大100倍程度の違いがあるといわれている
・CYP3A4*22アリル保有者は、肝臓でのCYP3A4低発現につながり、CYP3A4低活性者と言われている。同時にCYP3A5*3アリル保有者は、非機能型のCYP3A5蛋白質を発現し、機能的なCYP3A5酵素発現者よりもCYP3A基質の代謝が遅いといわれている
N-アセチルトランスフェラーゼ2(NAT2)も遺伝子多型が知られており、NAT2*4はアセチル化の速い表現型で、NAT2*5、NAT2*6、NAT2*7は白人に多く、アセチル化の遅い表現型として知られている。・これらCYP3AおよびNAT2の遺伝子多型がクロナゼパムと、7-アミノクロナゼパムの血中濃度を決定する遺伝的要因となっている
代謝に影響しうる非遺伝的要因としては、ホルモン濃度、年齢、投薬などがありうる・この報告ではCYP3A4およびCYP3A5遺伝子多型およびCYP3A4遺伝子発現量とクロナゼパム濃度の関連を調べた
対象と方法
・98名の統合失調症ないし統合失調感情障害ないし双極性障害で入院中の患者(白人)。年齢の中央値は43歳
・1週間以上クロナゼパムの治療を受けているもの(用量一定で)
・併用薬剤はオランザピン40名、リスペリドン34名、クエチアピン28名、バルプロ酸22名、リチウム16名、クロザピン12名、アリピプラゾール10名、ゾルピデム6名、パロキセチン5名、ラモトリギン5名な、カルバマゼピン4名など
・末梢血から採取した白血球によりCYP3およびNAT2の遺伝子多型を解析し、CYP3A4 mRNA発現量を定量
・夕食後のクロナゼパム投与12時間後に採血し、クロナゼパムおよび7-アミノクロナゼパム血中濃度を測定
結果
・大半(91.8%)がCYP3A5非発現者であった(CYP3A基質の代謝が遅い)
・CYP3A4についてはCYP3A4*22アリル保有者は17.3%であった、しかし非保有者との比較においてCYP3A4酵素発現量の違いは有意なものはなく、全体として22%がCYP3A4低発現者、76.5%が正常発現者、1.02%が高発現者であった。
・NAT2表現型については、53.1%がアセチル化の遅い表現型を有し、46.9%がアセチル化の通常ないし速い表現型を有していた
・CYP3A4低発現者と正常発現者との比較では、クロナゼパム血中濃度はおよそ2倍の違いがあった
結論
・CYP3A4発現量に応じて、クロナゼパムの血中濃度は2倍程度の差異が生じうる。またCYP3A4発現量が正常者においてNAT2が低活性の場合(約半数)、離脱症状に注意を要する
・CYP3A4はその他のベンゾジアゼピンの代謝酵素でもあり、ベンゾジアゼピン全般に同様のことがいえると思われる。グレープフルーツ、フルボキサミン、シメチジン、クラリスロマイシン、イトラコナゾールなどの抗真菌薬などについてはCYP3A4阻害薬であり、ベンゾジアゼピンの血中濃度上昇に注意を要する
コメント
向精神薬の血中濃度に影響を与える要因はCYP多型のみならず、年齢、性別、体重、ホルモン(女性ホルモンがCYP3A4を誘導する)、食事、吸収、排泄、薬剤など様々な要因が関与するため一概に言うことはできませんが、CYP遺伝子多型が血中濃度の個体差に与える影響は無視できない場合があり、治療効果や副作用の出やすさを判断するうえで、考慮すべき要因と言えるかもしれません。
文献
1)Katalin Toth et al. Int J Neuropsychopharmacol. 2016 Dec 30;19(12):pyw083. doi: 10.1093/ijnp/pyw083. Print 2016 Dec.2)立石智則 心電図 2006:26 :201-210
-
DUPに関する話題の補足
2020年07月11日
当ブログの4月5日付記事で物議をかもしそうなDUP(Duration of Untreated Psychosis)に関する論文を取り上げ、その記事内でDUPについては、DUPの期間を操作するような介入試験が倫理的問題により困難であることを述べましたが、その問題をクリアするために実施された歴史的に重要な論文について言及しておきます。
確かにDUPを介入試験で意図的に操作して遅延させることは倫理的にできないのですが、早めることは問題がなさそうです。2004年に公表された論文(Ingrid Melle et al. Arch Gen Psychiatry.2004;61:143-150)においては、地域毎に異なるキャンペーンを行い、精神病の早期発見と早期受診につなげるように精力的な活動を行った地域と、そうでない地域とにわけて、実験的にDUPを地域によって異なるような介入を行い、その予後を調べたTIPS試験として知られる試験が行われました。この試験では、ノルウェーとデンマークの4つの圏域を対象とし、2圏域をED(Early Detection)エリア(37万人)に、2圏域をno-EDエリア(29万5千人)としました。年齢や性別の構成比率などがなるべく同じような地域を選んだとのことです。
EDエリアでは、専門家による低閾値EDチームが編成され、精神病についての症状と治療などの教育キャンペーンを新聞、ラジオ、映画館などの宣伝で展開されました。EDチームへの1本の電話(当事者や家族、友人などから)で介入ができるようにされ、EDチームは電話を受けた当事者を精神医療サービスに紹介しました対象となったのは18-65歳までの統合失調症スペクトラム(統合失調症、統合失調感情障害、妄想性障害、短期精神病性障害、精神病症状を伴う気分障害)で、PANSS positiveの項目1,3,5,6ないしgeneralの項目9のいずれか1つ以上で4点以上。これまでにきちんとした治療を受けたことがないものとされました(きちんとした治療とはハロペリドール等価換算で3.5以上かつ12週以上ないし寛解までの治療)。
試験期間は4年間で、期間中874名の精神病症状を有する人がアセスメントチームに相談しました。
エントリー基準に合致したのは380名であり、EDエリアでは186名、no-EDエリアでは194名でした。
うち66%(249名)が入院となりました。380名中281名が調査に同意しました。
精神病発症は、PANSS positiveの項目1,3,5,6ないしgeneral の9が4点以上となった最初の週が起点とされました。治療開始は入院時点ないし抗精神病薬の開始時点とされました。
結果ですが、DUPはEDエリアで中央値5週、no-EDエリアで中央値16週と有意差を認め、確かに実験的にキャンペーンを行った地域ではDUPが有意に短い結果となり、研究の目的は達成されたといっていいでしょう。
またEDエリアの患者は治療開始時に有意に症状の程度が軽く、社会機能は高いものでした。
DUPの長短と治療反応性ですが、DUPが短いと3か月後のGAFが有意に良好でした。EDエリアからの患者はエントリー時点でのGAFスコアの差異を調整してもなお、3か月後に有意に臨床的に良好となりました。
さらに2年までの予後を追跡した別の報告(Arch Gen Psychiatry. 2008;65(6):634-640)によると、その後2年間で両群の受けた治療内容は有意な差はなく、2年後においてED群は、PANSS negative、認知機能尺度、うつ尺度において有意に良好な結果となりました。男性であること、介入後の入院期間が長いこと、介入前の社会機能低下があることなどが2年後の陰性症状の予後不良因子として抽出されました。EDエリアからのエントリーであることは陰性症状が有意に軽いことと関連しており、早期介入の努力により精神病の2年予後、特に陰性症状に与える影響が改善されることが期待できるとの結果でした。
この研究は介入試験が困難な指標について、倫理的に問題があまりないような方法で変化を加えた点で意義のあるものです。
細かいことを言えば、キャンペーンに反応し、自ら相談するような一群がDUPを短縮させており、陰性症状が主体の、引きこもったようなもともと予後が悪い一群については、キャンペーンに反応しにくいと思われるため、キャンペーンへのレスポンスの良い一群においては早期介入の意義がありそうだという見方もできます。陰性症状が主体のケースについて、DUP短縮の効果がどうなるのかについては興味深いところで、そのような結果がもし報告されていれば教えていただきたいと思います
-
救急外来での自殺企図予防的介入の効果
2020年07月05日
・自殺既遂者の3分の1以上が亡くなる前の1週間に、半数が亡くなる前の1ヶ月以内に医療機関を受診しているといわれています。しかしながらすべての救急部門にメンタルヘルスケアの専門家が常駐しているとは限らず、メンタルヘルスケアを継続的に提供できるわけでもありません。
・救急部門は自殺予防の最前線であり、(非専門家による)エビデンスに基づいた、患者の自殺のリスク評価とその後のメンタルヘルスケアにつながるような効果的な介入手段が必要です。・そこで、今回、JAMA Psychiatry誌(文献1)に救急外来で行われる短期的介入によるその後の自殺再企図予防効果についてのメタ解析結果が報告されました。
・この文献をざっとみて、まず感じたのは、日本の精神科救急場面における大規模介入試験であるACTION-Jが何で入ってないんだ、ということでした。その件についても考察し、最後に無理やりACTION-Jの結果を入れたメタ解析をやってみた結果をつけておきます。
救急外来での自殺予防的介入の効果
背景
・短期的介入は、訓練を受けた専門家による単回の限定的な時間の介入であり、その後の継続治療の重要性を強調するものである
・これら単回の介入は、その後の包括的なケアへの橋渡しや、電話などによるフォローアップで強化されるものも含まれており、継続的、長期的なメンタルヘルスケアを提供可能な設備のない状況にも適している
・今回、このような短期介入の有効性について、その後の自殺企図のリスク、その後の継続的ケアへの参加率、フォローアップ時点でのうつ症状の程度の3つのアウトカムによりメタ解析を行った
対象と方法
試験選択基準としては
(1)自殺リスクが確認された患者に対して単回の対面で実施された介入の有効性を検討していること
(2)対照群を含むこと
(3)患者の転帰が測定されていること・簡潔な手紙や電話などのフォローアップ介入のみの場合(初回に短期治療的介入を併用する場合は除く)は、以前にレビューされたことがあるため対象外とした(簡潔な手紙や電話のみのフォローアップ介入は自傷ないし自殺企図行為自体の再発を防ぐ効果は有意ではなかった。1人当たりの自傷行為の総回数は有意に減少したが、簡潔なフォローアップ介入は推奨されないとの結論であった(文献2))
結果
・14 RCTs(7つは自殺企図再発リスクを評価、9つはフォローアップ介入への参加率を評価、6つはフォローアップ時点でのうつ症状を評価)
・介入技法としてはおおまかに4種類。ほぼ全てのRCTが短期治療的介入を含む
・1種類目は短期治療的介入に加えて簡潔なフォローアップ介入を含むもので、14件の研究のうち6件(42.9%)では、電話、はがき、手紙などの簡潔な介入が自殺予防介入の構成要素として含まれていた。5件の研究(35.7%)では、電話連絡が含まれており、さらに患者は手書きのノートを郵送された。フォローアップの電話連絡の頻度と内容は様々で、1回から、介入後1、2、4、8週間後に電話連絡をするスケジュールまで様々であった。 1つの報告では、テキストメッセージを使用して、1日後、1週間後、その他12ヵ月間に合計9回の短いケア連絡を行い、訓練を受けたカウンセラーが患者の返信に支持的な文言を添えたり、患者がメンタルヘルス治療に従事していることを確認したりした。
・2種類目は、ケア調整(Care Coordination)であり、メンタルヘルスケアのために患者を紹介する臨床チームと、患者にフォローアップのためのメンタルヘルスケアを提供するチームとの間の双方向の連携を提供するもの。14 RCTs中、3 RCTs(21.4%)がケア調整を含んでいた。ケア調整には、外来でのメンタルヘルス介入の予約取得、危機対応チームの評価のスケジューリング、患者の家族と協力して予約し受診への障壁を減らことなどが含まれていた。
・3種類目はSafety Planning Interventionによる短期治療的介入であり、患者が将来の自殺行動を予防すること、または継続的なメンタルヘルス治療への受診を促進することを目的とした介入と定義される。
患者との対面での一回の診療、または電話で患者に提供された。14 RCTs中、13 RCTsで短期治療的介入を提供していた。・Safety Planning Intervention(安全計画介入)は5 RCTsで実施。Safety Planning Interventionの構成要素には、(1)切迫した自殺危機に対する個別化された警告サインの特定、(2)自殺念慮や衝動を回避するための個別対処戦略の同定、(3)自殺念慮や衝動から目をそらすことができる家族、友人、社会的な場所の特定、(4)自殺危機の際に支援を提供するのに役立つ個人の特定、(5)自殺危機の際に連絡すべき精神保健の専門家や緊急ケアサービスのリスト、(6)環境をより安全なものにするためのカウンセリングが含まれる。本報告において、上記の6つの構成要素のうち少なくとも4つを含む介入は、Safety Planning Interventionを実施したものとして分類された。
・4種類目はSafety Planning Intervention以外の短期治療的介入であり、14RCTs中10 RCTsが採用。患者の問題解決能力を改善するための介入や、動機づけ面接法に基づく面接など自傷傾向を減弱させるための介入技法が使用された。
・多くのstudyが、複数の介入技法を組み合わせていた
・7 RCTsがその後(2か月から1年まで)の自殺企図発生リスクを評価。メタ解析の結果OR 0.69(CI 0.55-0.87)で有意差あり
・9 RCTsがその後のメンタルヘルス専門家への受診行動の有無を評価。メタ解析の結果OR 2.74(CI 1.80-4.17)で有意差あり
・6 RCTsがその後のうつ症状を評価。メタ解析の結果Hedges g=0.28(CI -0.02 0.59)で有意差なし
結論
・救外での短期治療的介入はその後(2か月から1年)の自殺再企図リスクを30%程度有意に減少させるとの結果であった。またメンタルヘルス専門家への受診行動も有意に増加させた。うつ症状の改善効果は有意ではなかった。
・なぜACTION-Jが入っていないのか?以下にACTION-Jの概略を記し、入っていない理由について考察し、ACTION-Jの結果を無理やり入れたメタ解析結果を記載します。
ACTION-J・概略は国立精神・神経医療研究センターのプレス・リリース(https://www.ncnp.go.jp/press/press_release140908.html)に書いてありますのでご参照ください。
・成果は文献3にまとめてありますが、プレス・リリースと文献3からの引用の概略を以下にまとめます。
・ACTION-Jは国立精神・神経医療研究センターを中心とする研究班により計画された「自殺対策のための戦略研究」(厚労科研)の一環として、「自殺企図の再発防止に対する複合的ケース・マネージメントの効果:多施設共同による無作為化比較研究」(通称 ACTION-J)として行われたもの。
・救急搬送され入院した自殺未遂者(少なくとも1つの精神疾患を有する)を対象
・全症例に対して、入院後に危機介入、精神医学的アセスメント、心理教育などの高い水準の支援をまず実施。
・次いでケースマネジメント群(N=460)と通常ケア群(N=454)に無作為割付
・ケースマネジメント群に対しては、精神保健福祉士や臨床心理士などの専門家が1週後、1ヶ月後、2ヶ月後、3ヶ月後、6ヶ月後、その後6か月毎にケースマネジメントを実施
・ケースマネジメントの内容としては
1)定期的な対象者との面接(あるいは通話)
2)対象者の生活背景・受療状況に関する情報収集
3)精神科受療の促進
4)精神科・身体科かかりつけ医に関する受療調整
5)受療中断者への受療促進
6)公的社会資源・民間援助組織の紹介と利用する際の調整
7)心理教育と情報提供
8)専用ウェブサイトを利用した情報提供
などであった・主要評価項目は、最初の自殺再企図の発生率
・ケースマネジメント群は対照群に比べて1ヶ月の時点で約5分の1(リスク比0.19)の自殺再企図割合の減少効果が認められ、3ヶ月の時点でもほぼ同様の効果があり(リスク比0.22)、6ヶ月の時点では2分の1(リスク比0.50)の有意な自殺再企図割合の減少効果が認められた。12か月のリスク比は0.72(CI 0.50-1.04)有意差なし、18か月のリスク比0.79(CI 0.57-1.08)有意差なし
なぜ文献1にACTION-Jが入っていないかの考察・入院時点で全例に危機介入、精神医学的アセスメント、心理教育などを行っており、その後のフォローアップの内容が異なる介入研究なので、文献1のメタ解析に含まれたstudyのように、入院時点での介入内容を無作為割付したわけではないのが原因でしょうか。ただし、入院時点ではなくて、入院48時間以内にケア連携を行った試験も1つ含まれており、入院1週間後のケースマネジメント開始の有無による効果を調べたACTION-Jもいれてもよかったのではと思えてしまいます。
・もやもやした気分なので、文献1のメタ解析結果にACTION-Jの半年後の結果も無理やり入れてみました(selection biasの問題が生じるためほんとはしてはいけない)。使用ソフトはRでmetaforパッケージを使用し、random effects modelで解析しました。文献1のfigure 2に対応する解析となります。その結果は下図となります。
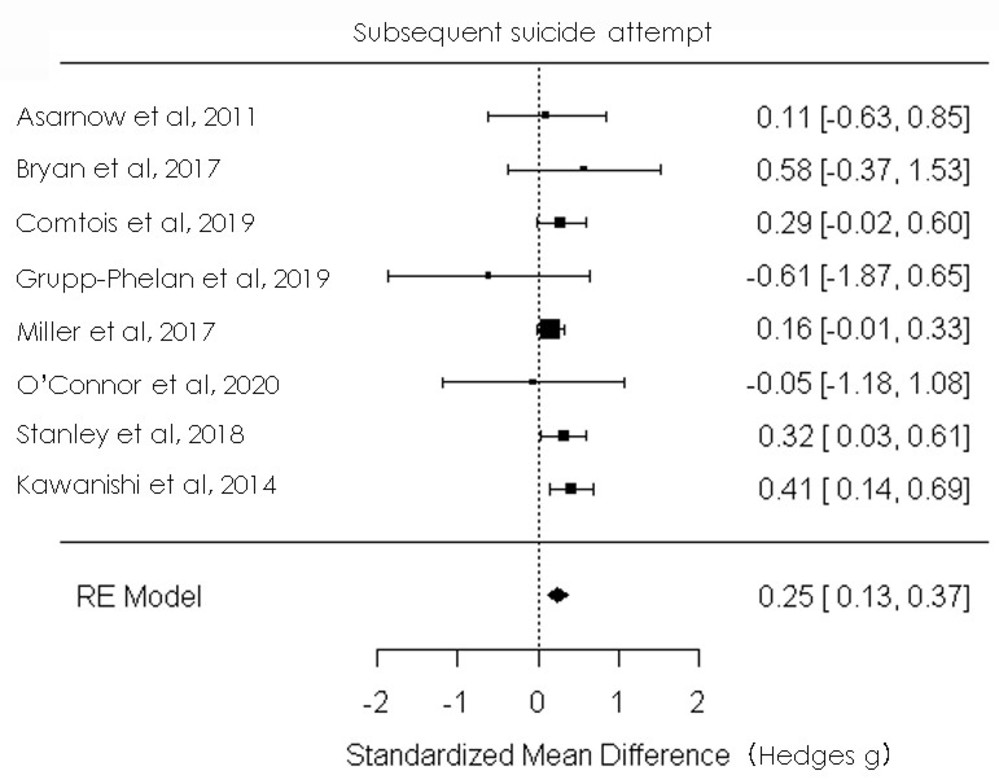
このように、ACTION-Jの結果を入れると効果量が少しですが増えて、より結果のrobustnessが増強することがわかります。
・救急場面での自殺未遂者対応の実際については、日本精神科救急医学会のガイドライン(https://www.jaep.jp/gl_2015.html)を参照してください。
引用文献
1)JAMA Psychiatry. 2020 Jun 17;e201586. doi: 10.1001/jamapsychiatry.2020.1586.
2)Milner AJ, et al, Br J Psychiatry. 2015; 206(3):184-190.
3)Kawanishi et al., The Lancet Psychiatry, Volume 1, Issue 3, Pages 193 - 201, 2014. doi:10.1016/S2215-0366(14)70259-7 -
抗うつ薬中断について
2020年06月25日
抗うつ薬中断についての話題をいくつかまとめておきたいと思います。
まず最初は妊娠中の抗うつ薬中断によるうつ病再発リスクについてのレビュー(文献1)です。妊娠中の抗うつ薬中断によるうつ病再発リスク
背景
・妊娠中のうつ病罹患率は12%と言われている。また妊娠中女性に対する抗うつ薬処方率は1.8-8%と言われている
・妊娠は抗うつ薬中断の主要イベントである。妊娠第3期においては、妊娠前に抗うつ薬を内服していた女性の4人に1人しか抗うつ薬を内服していないとの報告がある
・うつ病を治療しないことによる母体や児への影響も報告されている。
・妊娠中の抗うつ薬中断によるうつ病再発リスクなどはよくわかっていない
・Cohenは2006年に201名の女性を対象に前向きコホート研究を行い、うつ病の再発リスクは全体として妊娠中に43%であり、抗うつ薬を中断した女性は、中断しなかった女性よりもより再発率が高かったことを報告している
・しかし2011年の別のコホート研究では、中断しようがしまいが再発率は同等でありこの結果は再現されなかった。
・2015年のメタ解析では、抗うつ薬を中断すると再発率が2倍になるとされた。
・最近の9つのガイドラインでは、4つのガイドラインで妊娠中の抗うつ薬継続を推奨しており、5つは抗うつ薬の継続の是非について明記していない
・今回妊娠中の抗うつ薬中断によるうつ病再発率についてのメタ解析を行った
対象
・抗うつ薬を妊娠前に中断した女性を含むstudyで、妊娠中のうつ病再発を評価したもの
・6 studies:4つが前向きコホート、2つが後顧的観察研究
結果
・抗うつ薬の中断率は22%から78%。抗うつ薬の中でSSRIおよびSNRIが最多で処方率は59%から71%。妊娠中に継続した群はSSRIを選択する傾向が高かった・独身妊婦と予期しない妊娠では中断率が高かった
・再発率は15%から68%であり、4つの報告で再発率60%以上を報告した
・全ての報告で、最も高い再発リスクが第1三半期であり、32歳未満、未経産妊婦であることが再発リスクが高いことが報告されている
・独身妊婦であることも再発リスクの高さと関連したことが報告されている
・うつ病の経過が慢性であることが再発の予測するリスクとして最も多く報告された。5年以上のうつ病罹病期間を有する女性は、そうでない場合と比較して3倍再発リスクが高かった
・重症うつ病の既往を有する女性は、そうでない場合と比較してより再発リスクが高かった(80%対38%)
・その他の再発予測因子としては、これまでのうつ病エピソードの回数、妊娠初期におけるEdinburgh Postnatal Depression Scaleが高得点であることなどであった
・201名を対象とした観察研究では、抗うつ薬減量群では再発率35%、維持群は26%、中断群では68%と報告されている
・別の報告では、抗うつ薬を中断することで再発した女性について、抗うつ薬を再開したところ、症状が改善したと報告している。抗うつ薬再開は再発リスクを低減したが、維持群と比較すれば再発リスクは高かったと報告されている
・希死念慮についての報告もあり、Suzukiらは抗うつ薬を中断した37名中3名が希死念慮を訴え、維持した49名中1名が希死念慮を訴えたと報告した。この差は統計的には有意ではなかった
・4つの報告では、抗うつ薬継続群と中断群との比較が可能であり、メタ解析が行われた。全体として518名が含まれ、うち302名が抗うつ薬継続群、206名が中断群
・全体として、継続群と中断群とで、うつ病再発リスクについて有意差はぎりぎりみられなかった(RR=1.74:CI 0.97-3.10)。継続群再発率18.9%、中断群再発率54.4%
・しかし、重症度毎にわけて解析した結果、重症ないし反復性うつ病群を対照とした1つの報告では、抗うつ薬中断は有意に再発リスクを増加させる結果となった(RR=2.30:CI 1.58-3.35)。継続群再発率25.6%、中断群再発率67.7%。一方で軽症から中等症までの妊婦においては、抗うつ薬継続群と中断群とで再発リスクについては有意差は認めなかった(RR=1.59:CI 0.83-3.04)。継続群再発率16.5%、中断群再発率48.2%
・数値的には随分と中断による再発率が上昇しているようにみえるが、メタ解析で有意差がでるほどNが多くないため有意差がでていない
結論
・観察研究のみからの帰結ではあるが、妊娠前のうつ病が重症ないし反復性の場合には妊娠中の抗うつ薬継続により有意なうつ病再発予防効果が期待できそう。・軽症から中等症群については、抗うつ薬継続による再発予防効果はまだNが少なく有意差がでるレベルではない。軽症から中等症において抗うつ薬中断によりうつ病の再発率が上昇しないということはできず、数値的には2倍以上中断により再発率が上がる結果となっている。まだまだNが少なくはっきりとした結果が得られない状況
続いて、妊娠前や妊娠中にも問題となりうるSSRIないしSNRIの中断に際しての離脱症候群の報告をみてみます。
SSRI離脱症候群について(文献2)
・実はあまりきちんとした報告は多くないのが離脱症候群になります。というのも普遍的な診断基準がないこと、DESSなど離脱症状の尺度はあるものの、それを用いて報告されたものも、そう多くはないこと、などから、どのくらいの割合で離脱症状が起こりうるかは、報告によってばらつきが大きいのが現状です。
背景
・1990年代からSSRIの中断に伴う身体症状、精神症状の出現が報告されてきた。
・当時の報告では、離脱症状は3週間程度まで持続(1年以上続いたとの症例報告もあるが)し、同じないし同一クラスの抗うつ薬を再開することで改善すると報告された。
・離脱症状は急な断薬で多く報告されているが、漸減した場合でも報告されている。
・1998年には離脱症状の評価のためのthe Discontinuation Emergent Signs and Symptoms(DESS) チェックリストが開発された。
・診断基準も提唱され、身体的症状(浮動性めまい、軽い頭痛、回転性めまい、電気ショック様感覚、感覚麻痺、疲労、頭痛、嘔気、振戦、下痢、視覚障害)と心理的症状(不安、不眠、イライラ感)の両方を含み、それらに関連して著しい苦痛を伴うものとされた。
・中断症候群という用語は、離脱症候群との表現に置き換えられつつある。SSRI離脱症候群についてのシステマティック・レビューを行ってみた
対象
・61のstudies。15 RCTs(フルオキセチン、セルトラリン、パロキセチン、シタロプラム、エスシタロプラムをプラセボや他の抗うつ薬と比較したもの)。4つのオープン試験、4つの後方視的観察研究。残り38は症例報告集。
RCTにおけるSSRI離脱症候群
・120名のパニック障害患者を対象とし、認知療法とパロキセチン20、40、60mgで12週間比較された試験があり、その後急に中断したところ、離脱症状(大半が浮動性めまい)がパロキセチン群の34.5%に観察され、プラセボ群(13.5%)よりも有意に多い結果となった。
・大うつ病患者395名を対象に、フルオキセチンないしプラセボが12週間投与され、さらに治療に反応した群が、無作為にプラセボ(急な中断)ないし継続に割り付けされた研究では、急に中断された群において2週間後に傾眠が有意に多い結果となった(中断群4%対継続群0%)。さらに中止4週後、6週後においては中断群では浮動性めまいが有意に多かった(4週後 7%対4%、6週後 5% 対 1%)
・242名の寛解状態の大うつ病患者でフルオキセチン、セルトラリン、パロキセチンが既に4-24か月間継続投与中の患者を対象に、約8割がプラセボに約2割が継続に無作為割付され、1週間程度離脱症状が観察された報告において、30%以上みられた離脱症状は、パロキセチン中断群(N=59)において、突然の気分悪化が45%、浮動性めまい50%、錯乱 42%、嘔気40%、易刺激性 35%、焦燥性不隠 31%、頭痛34%、神経過敏または不安 34%、号泣または涙ぐむ発作 40%、疲労感 32%、夢の増加または悪夢 37%など、セルトラリン中断群(N=63)では、焦燥性不隠 37%、易刺激性 38%、頭痛31%、神経過敏または不安 31%、情動易変性 31%などであった。フルオキセチン中断群(N=63)では30%以上にみられた離脱症状はなかった。パロキセチンの離脱症状が目立つ結果となった。特に突然の気分の悪化などうつ病の反跳症状のような離脱症状がみられる点は注意を要する点である。
・さらに似たような介入試験として、4か月以上3年未満、同一薬剤を継続投与されている寛解状態の大うつ病患者107名を対象に、プラセボ期間5日、実薬継続期間5日を二重盲検でランダムに設定し(プラセボ期間について実薬継続期間、ないし実薬継続期間についでプラセボ期間)離脱症状についてアセスメントを行った。その結果パロキセチン中断群のみが、他2群と比較して有意な離脱症状数の出現の増加が観察され、パロキセチン中断群では中断2日目から有意差があり、次第に増加し4日目では平均4つの症状を呈するに至った。特に浮動性めまいが最多でパロキセチン中断期間中33.3%でみられた。セルトラリン中断群では35.3%であった。そのほかパロキセチン中断群では頭痛27.8%、嘔気 16.7%、不安 16.7%などとなった。フルオキセチンでは実薬期間とプラセボ機関とで統計的有意差を認めた離脱症状はなかった。
・プライマリケア領域における大うつ病患者293名に対して8週間エスシタロプラム10-20mgないしベンラファキシンXR 75-150mgを投与し、その後用量に応じて最大4日間かけて中断し、3-7日間離脱症状が観察された。その結果、DESSにおいて10%以上の患者で離脱症状のみられた項目数はエスシタロプラム中断群で5項目、ベンラファキシン中断群で23項目であった。エスシタロプラム中断群で多くみられた離脱症状としては睡眠障害19%、神経過敏または不安 16%、易刺激性 15%、夢の増加または悪夢 13%、気分の突然の悪化10%などであった。ベンラファキシンの離脱症状については次の論文紹介において触れる。
・681名の全般不安症患者に対して12週間プラセボ、エスシタロプラム5-20mg、パロキセチン20mgを投与し、終了後に中断ないし1週間で漸減(エスシタロプラム20mg群のみ)し、その後1週間経過観察した報告によると、なんらかの離脱症状を呈した割合は、プラセボ群19.4%、エスシタロプラム5mg群 11.1%、エスシタロプラム10mg群25.4%、エスシタロプラム20mg群18.9%、パロキセチン群41.6%であった。パロキセチン群のみ有意に多く、浮動性めまい19.5%、回転性めまい5.3%、嘔気 8.0%などとなった。そのほか有意差がみられたのは、エスシタロプラム10mg群での不眠5.1%、エスシタロプラム20mg群での回転性めまい 3.6%などであった。
・介入試験の結果からは、パロキセチンの離脱症状の出現率が目立っていることがわかる。
SNRI離脱症候群について(文献3)
RCTにみるベンラファキシンおよびデュロキセチンの離脱症状
・大うつ病患者を対象として8週間ベンラファキシンXR 75-225mg(N=84:平均161.4mg)を投与し、2週間で漸減した試験(セルトラリン 50-150mg、N=79:平均105.4mgとの比較)。ベンラファキシン84例中、10%以上出現した離脱症状は、浮動性めまいが43.8%、倦怠感が32.8%、回転性めまいが17.2%、鮮明な夢が42.2%(セルトラリンでは、不動性めまい 33.3%、倦怠感22.2%、回転性めまい 5.6%、鮮明な夢 26.4%)
・ベンラファキシンがセルトラリンの2倍以上の出現率であった離脱症状は、情動易変性が14.1%(セルトラリン 6.9%)、振戦が12.5%(セルトラリン 2.8%)、頻脈が9.4%(セルトラリン 4.2%)、協調運動障害が7.8%(セルトラリン 0%)、錯乱が9.4%(セルトラリン 1.4%)、寒気が7.8%(セルトラリン 2.8%)、軽躁状態が1.6%(セルトラリン 0%)。協調運動障害と振戦については有意差ありであった。ミオクローヌスはセルトラリンが2.8%(ベンラファキシンは0%)。2週間漸減による離脱症状はセルトラリンのほうが軽度であった。
・大うつ病患者を対象に8週間ベンラファキシンXR75mgないし150mg(N=142 )を投与し、エスシタロプラム10mgないし20mg(N=146)と比較した試験。8週間終了後に、ベンラファキシン75mg群では即中断、150mg群では4日間75mgに減量し、その後中断し1週間目に離脱症状評価(エスシタロプラム群は20mg群は10mgに減量し4日後に中断、10mg群は即中断)。ベンラファキシン中断群は、発汗(22%)、倦怠感(25%)、嘔気(15%)、忘れっぽさ(15%)、歩行不安定(10%)、焦燥性不穏(12%)、浮動性めまい(20%)、灼熱感(11%)、落ち着きのなさ(12%)などにおいてエスシタロプラムより有意に離脱症状が多かった
・大うつ病患者に対してデュロキセチン 60mg(N=149)、クエチアピンXR150mg(N=152)、クエチアピンXR(N=152)、プラセボ(N=157)で6週間比較し、クエチアピン150mg群は即中断、デュロキセチン60mg群とクエチアピン300mg群は2週間で漸減し、離脱症状を比較。デュロキセチン 60mg群において5%以上出現した離脱症状は頭痛(6.0%:プラセボは3.8%)、浮動性めまい(5.4%:プラセボ 0.6%)のみ
・全般性不安障害に対してデュロキセチン 60mgないし120mg(N=168)ないしプラセボ(N=159 )を10週間投与し、2週間で漸減中止。漸減期間での離脱症状出現率はデュロキセチン群 22.1%、プラセボ群 17.3%であり、全体として有意差なし。浮動性めまいのみ5%以上の出現率があり、デュロキセチンで6.3%、プラセボでは2.7%で有意差はなし
・全般性不安障害に対してデュロキセチン 60mg(N=168)、デュロキセチン120mg(N=170)ないしプラセボ(N=175 )を9週間投与し、9週間後にデュロキセチン投与群は即中断群と2週間で漸減群に無作為割付され離脱症状比較。全体として離脱症状出現率は、デュロキセチン60mg群では31.1%、デュロキセチン 120mgでは29.8%、プラセボ群では16.2%、有意差あり。浮動性めまいが漸減群13%、中断群9%で、頭痛が中断群7%、漸減群6%、嘔気は中断群4%、漸減群3%、感覚異常が中断群4%、漸減群2%。漸減群と即中断群とで有意差のあった離脱症状はなしであった。
・SNRIのうち、ベンラファキシンは離脱症状が出現しやすい可能性があり、急な中断に要注意。デュロキセチンは中断に際して比較的安全そう
SSRI中断症候群か、離脱症候群か(文献4)・SSRIの中断に際しては、パロキセチンを中心に離脱症状の出現が比較的多くみられ、服用に際して依存性物質のような渇望や過剰な使用、耐性などはないと言ってもよいが、離脱症状が生じ、それを緩和するために服用しつづけないといけないことがあるということから、中断症候群ではなく、離脱症候群とよぶべきである、との議論があり、国際的にもその流れのようです。
実際にどのように減量していけばいいのかについてはすぐれた総説(例えば文献5)があるので参照してください。
・結論としては妊娠可能女性のうつ病については妊娠中の中止を見越した場合、離脱症状の観点からはパロキセチン、ベンラファキシンは避けた方がいいということかもしれません。特にパロキセチンは先のブログ記事でみたように妊娠中の催奇形性の問題が解決していませんし、慎重にということになりそうです。半減期が長い方が離脱症状が起こりにくいとされていますので日本未発売のフルオキセチンを除くと、半減期が比較的長いセルトラリンあたりでしょうか。胎盤通過率からみても、フルオキセチン65%、エスシタロプラム 50%、セルトラリン30%とされていますので、セルトラリンはよい選択肢になるのかもしれません。
引用文献
1)Bayrampour H. et al. J Clin Psychiatry 2020;81(4):19r13134
2)Giovanni A. Fava et al. Psychother Psychosom 2015;84:72–81
3)Giovanni A. Fava et al. Psychother Psychosom 2018;87(4):195-203.
4)Ivana Massabki and Elia Abi-Jaoude Br J Psychiatry (2020) Page 1 of 4.doi:10.1192/bjp.2019.269
5)辻 敬一郎, 田島 治:抗うつ薬、気分安定薬の離脱に伴う問題と減量中止の方法 臨床精神薬理 20:1033-1042、2017 -
PTSDについて(2)
2020年06月18日
・DSM-5になりPTSDのサブタイプに解離の有無が加わりましたが、解離を伴うと感情のovermodulation(過変調)が起こり、外傷記憶想起時の情動変化が減弱しうるとの報告があります(文献3)
・この外傷記憶想起時の情動変化は、PTSDに対する心理療法(特に持続エクスポージャー療法)が効果を発揮する際に必要な要素と考えられているため、解離サブタイプのPTSDでは、心理療法の効果が減弱するのではないかという点に着目したメタ解析の結果(文献2)が報告されましたので、みていきたいと思います。
・まずは文献1を参考に、PTSDに対する持続エクスポージャー療法について簡単にまとめておきます。
PTSDに対する持続エクスポージャー療法
・安全な状況で不安を喚起させる状況に向き合うようにサポートする
・PTSDの情動処理理論に基づく。
情動処理理論について
・トラウマ的な出来事を頭の中で消化し、処理していくことがPTSD症状を緩和させるとの仮説
・恐怖は、危険を回避する一種のプログラムとして記憶に再現されると考える
・PTSDにおける非現実的で異常な恐怖構造を修正し、不安を軽減するには以下の2つの条件が必要であるとする
(1)その人の恐怖や不安が引き起こされ活性化すること。活性化されないと恐怖構造を修正できない
(2)非現実的な恐怖構造の情報(トラウマについて話したり考えたりするとおかしくなるだろう)を現実的な情報(トラウマについて考えてもおかしくなったりしない)に置き換えること・トラウマ記憶をしっかりと処理していくことがうまくいかないとPTSD症状の慢性化を招くと考える。PTSDの治療は情動の処理を促進することとなる
持続エクスポージャー療法の概略
・安全な環境で、想像エクスポージャー(心の中で繰り返しトラウマ体験を思い出す)および現実エクスポージャー(トラウマ体験後に、実際には安全でも怖くて避けるようになってしまった状況に現実場面で向き合うこと)により恐怖を引き起こす刺激にエクスポージャーし、恐怖記憶を活性化させる
・その時に恐れていることが起こる可能性がどの程度であるのか、また起こったとして何が困るのかについて現実に即して考えるための情報が与えられる
・外界の危険に対する恐怖のみならず、不安そのものについての役に立たない不正確な信念も否定される
・馴化により学習された恐怖構造が変わり、よりエクスポージャーによる恐怖が軽減していく
以上となります。
・持続エクスポージャーが推奨されない状況としては、希死念慮や自殺企図がある場合、現在もなお暴力や虐待を受ける可能性が高い場合、トラウマ体験についての十分な記憶がない場合などとされています。
・実施方法の詳細については文献1を参照してください
PTSDに対する心理療法の解離の有無による有効性の違い
背景
・およそ14%のPTSD患者が解離症状を有するサブタイプと言われている・慢性的な長期トラウマ体験(幼少期の虐待など)に曝露されたPTSD患者においては、解離サブタイプが多いとされる。急性トラウマによるPTSD患者では外傷記憶の想起により心拍数増加が観察されたが、解離サブタイプでは外傷記憶を想起しても心拍数増加はおきなかったことが報告されている
・再体験/過覚醒タイプのPTSDにおいては、外傷記憶想起中のfMRIにおいて、内側前頭領域(覚醒度の調整と情動制御に関与する腹内側前頭前野と吻側前部帯状回を含む領域)の低活性化がみられた。このことは辺縁系(特に扁桃体)の過剰活性化が外傷記憶想起時にみられるとの報告と整合性のあるものである。
・一方で解離サブタイプにおいては、背側前部帯状回や内側前頭前野などの覚醒や情動の調節領域の過剰活性化がみられた。外傷記憶想起時に感情の過変調(overmodulation)が起きている可能性を示唆するものである。この感情の過変調により、外傷記憶想起時の情動変化が減弱しうるが、この外傷記憶想起時の情動変化は、PTSDに対する心理療法(特に持続エクスポージャー療法)が効果を発揮する際に必要な要素と考えられている。
・そのため、解離サブタイプにおいては、心理療法の有効性が非解離型のPTSDとは異なるのではないか、場合によっては、トラウマ焦点化療法はPTSD症状の悪化をもたらすのではないかと考えメタ解析を行った
対象と方法
・18歳以上のPTSD患者(DSM-IIIから5まで)。PTSDの症状変化、解離症状についてきちんとアセスメントしてあるもの。解離症状の重症度が治療前後で評価してあるもの・オープン試験でもOK
・査読付き論文に公表されたもの
・必ずしも解離サブタイプのみを対象としたstudyではない
結果
・21 studies(N=1714、9つがRCT、12はオープン試験)・介入技法はEMDRが5つ、持続エクスポージャー療法が5つ、認知行動療法が2つ、催眠療法が2つ、弁証法的行動療法が2つなど
・治療前の解離症状の程度(大半がDissociative Experiences Scaleで評価)と治療効果の相関は0.04で有意な相関なし
・Moderation analysisにより、トラウマ焦点化療法と非トラウマ焦点化療法について解離症状の影響による有効性の差はなし
結論
・非ランダム化、非盲検試験が大半なのでエビデンスの質は不十分だが、解離症状の有無はPTSDに対する精神療法の治療効果への影響はあまりない可能性がある・以上のように解離があろうが、なかろうが、PTSDに対する心理療法の効果は全体としてはさほど違いがないのではないかとの結果になりました。
・ただしこれらは解離を有するサブタイプに絞った解析ではなく、解析対象となった論文もエビデンスの質が低いため、結果をうのみにすることもできません。patient level dataを用いた解析があるといいのですが。
・最後に解離に向き合う際に重要な考え方を引用してまとめておきます。
ジャネの解離の定義
・観念や機能など人格を構成する様々なシステム間の統合能力の破綻を解離と定義
・心理的緊張が低下すると、心的統合の範囲が狭まって意識野の狭窄が生じ、ある種の心理現象が特殊な一群をなして切り離される(解離)。こうした弛緩した放心状態でいろいろな雑念がまとまりなく浮かんでくるものを「心理学的自動症」と呼んだ
野間 俊一先生(「解離症患者の病識と治療」臨床精神医学 46(12):1489-1492 2017)より引用・解離症患者は症状を取り去りたいのかどうかはっきりしないこと、それでも恒常的な不安を抱いており、その軽減を望んていること、そして根本には、他者への根源的不信と自己存在の後ろめたさがあること・・このように考えれば、解離症患者の治療の最終目標は、症状の軽減や除去ではなく、「自分が生きていてもいい」という自己存在の承認と、それを可能にするための他者への信頼の回復であることがわかる
・症状の存在を正確に把握するという表層的な意味での病識の獲得は解離症患者にとって必要ではない・・・症状の背後にある自己存在のテーマを含んだ疾病理解という意味での病識が可能であれば、解離症を治癒に向かわせる重要な病識だろう
・解離症患者は、現在の苦悩を生き抜くためになんとか解離症状を身につけることになったのだが、その症状自体が周囲の人からは「演技的で嘘っぽく」感じられて、一定の距離を置かれてしまいがちである・・・治療者はまずは患者の体験をそのまま受け取ることが大事である。患者の訴えをしっかりと聴取しそれが「解離という精神現象である」との判断を伝え、解離が生じているということは「心の守りが薄くなり傷つきやすい状態だと推測される」ということを説明することが重要なのである。
田中 究先生(「解離の臨床」臨床精神医学 43(8):1137-1142, 2014)より引用・私が助言の際に心がけていること
1)基本的態度
・信頼関係をつくる
・症状の意味を考える2)基本的対応
・症状の背景にある本人のしんどさ、ストレスをとらえる
・症状の意味に直面化させない
・症状にはほどよく関わる(必要な応援だけをして、退行促進的にはならない、熱心さのあまり関わりすぎることがないように注意する)
・逆転移感情に気づく3)解離性障害についての確認
・解離性障害=解離性同一性障害=境界性パーソナリティ障害ではない
・解離性障害の治療=外傷治療ではない引用文献
1)PTSDの持続エクスポージャー療法 ワークブック 星和書店 バーバラ・O・ロスバウム 他著、訳 小西 聖子、金 吉晴
2)C.M. Hoeboer et al. BJPsych Open (2020) 6, e53, 1–8. doi: 10.1192/bjo.2020.30
3)Lanius RA, et al. Am J Psychiatry 2010; 167: 640–7.




