ベンゾジアゼピン系薬剤の問題点など
2020年12月08日
・なかなかまとめる機会がなかったのですが、ベンゾジアゼピン系薬剤(とZ drugs)を中心とした睡眠薬の問題点をまとめておきます。今回は主に問題点についてで次回はベンゾジアゼピン系薬剤を中止した場合の利点などについて2回にわけてまとめます。
・問題点については文献1を中心にまとめます
交通事故リスクについて
・交通事故リスクについては、走行テストにおけるSDLP(standardized deviation of lateral position)によりある程度定量化できます。
・これは、定速走行中に側線に沿って運転したときの車体の側線からのずれの標準偏差(SDLP)を指標とするものです。
・実際の走行テストではサーキットを95km/時の定速で100km(約1時間)走行します。被検者は走行する際に視線の右側に点線で描かれた境界線と一定の距離をとって、点線に沿って走行するように指示され、この点線からのずれの標準偏差が走行中の左右のぶれの指標となります。血中アルコール濃度0.05%時のSDLPが2.4cm程度とされており、プラセボ群との比較におけるSDLP値が2.4cm以上の場合に、自動車運転能力において臨床的に問題となると考えられています。
・2009年のRapoportらのメタ解析(J Clin Psychiatry.2009;70(5):663–73.)では、前夜にジアゼパム等価換算5mg以下のベンゾジアゼピン内服後の翌朝の運転では対照群との比較においてSDLPの差のSMDが0.80(SDLPに換算して+2.7cm程度)との報告がなされています。また10mgをこえるとSMDは3.07となり、用量依存性の運転コントロール喪失のリスクが報告されています。
・またZ-drugについても報告があり、zopiclone内服後11時間のSDLPの障害があり、この状態は血中アルコール濃度0.8mg/Lに相当し、交通事故リスクが2倍になると報告されています。
・International Council on Alcohol, Drugs and Traffic Safety (ICADTS) は薬剤を三段階にランク付けしており、Iがほぼ安全、IIが軽度から中等度の障害、IIIが重度の障害とされ、22種類のベンゾジアゼピン系薬剤およびzopicloneがIIIにランク付け、zolpidemとzaleplonがIIにランク付けされています。
・ラメルテオンについても健常者を対象としたSDLPの報告(SLEEP 2011;34(10):1327-1334)があり、8mg内服8時間半後に実施された運転テストではプラセボと比較してSDLP+2.2cmとプラセボ投与期間と比較して有意な増加を示しました。また運転試験後に実施された認知機能テストなどにおいても反応時間の有意な延長などの影響が報告されています。筋弛緩作用がないためか、内服1時間半後に実施されたバランステストではプラセボ投与期間と比較して有意な悪化はみられませんでした。
・スボレキサントについては、健常者を対象とした報告があり(Sleep. 2015 Nov 1;38(11):1803-13.)、スボレキサント20mg投与後翌日の運転試験でのSDLPのプラセボとの差は+1.01cm(統計的有意差あり)、投与9日目のSDLPは0.48cm(有意差なし)と報告されています。
・レンボレキサントについては、健常者を対象とした第1相試験の結果(Sleep. 2019 Apr 1;42(4):zsy260)によると、レンボレキサント単回投与後(2日目朝)および反復投与開始9日目朝におけるプラセボ群との平均SDLP値の比較について、いずれも統計的有意差は認められず、投与翌日におけるプラセボ群に対する平均SDLP値の差は、レンボレキサント2.5mg群0.02cm、レンボレキサント5mg群0.23cm、レンボレキサント10mg群0.73cm、反復投与開始9日目におけるプラセボ群に対する平均SDLP値の差は、レンボレキサント2.5mg群0.48cm、レンボレキサント5mg群0.36cm、レンボレキサント10mg群0.74cmと報告されています。
・これらの結果は、主に健常者を対象としたデータによるものでした。
・では、ベンゾジアゼピン系薬剤を慢性に内服している人ではどうか?その結果を報告した論文(Hum Psychopharmacol. 2019 Nov;34(6):e2715)によると、週に4日以上少なくとも半年以上ベンゾジアゼピン系薬剤を内服している人(全て免許取得後3年以上で年間500km以上運転している人)について、内服継続期間が半年以上3年未満の場合、午前11時から午後3時までに開始された走行テストにおけるSDLPは対照群と比較して平均+4.56cm(N=9:ロラゼパム1mg、ゾルピデム10mg、テマゼパム20mg、ロルメタゼパム2mgなど標準的な摂取量。ただし抗うつ薬など併用薬剤はあり)。一方で内服継続期間が3年以上の群(N=23)ではSDLPは対照群と比較して+0.70cmとなりました(同じく抗うつ薬などの併用薬剤は各種あり)。
・これは長期服用により耐性がついたためとも考えられますが、両群ともに各種認知機能検査においては対照群と比較して有意な悪化を示していました。
・半年以上3年未満の服用期間におけるこのSDLPの数字はアルコール血中濃度0.08%以上0.1%未満に相当する数字であり、酒気帯び運転の基準は大幅に超えている状況ですので、常に酔っぱらったような状態で運転しているともいえます。
・この結果については、併用薬剤の影響や疾病そのものによる影響を除外できていない可能性もありますが、漫然とベンゾジアゼピン系薬剤を継続することのリスクといえます。
・ちなみにアルコールとベンゾジアゼピンを同時に摂取してしまうと、交通事故リスクが約7.7倍になるとのメタ解析の報告があります(Drug Saf. 2011 Feb 1;34(2):125-56.)
・以上SDLPの結果をざっと記載しましたが、一点注意点があります。
・SDLPの平均値での比較だけでは、現実的には安心できないという点です。
・例えば、スボレキサントについては、投与2日目にSDLP平均+1.01cmとなっていますが、あくまで平均であり、20mg投与群28名中6名がSDLPのプラセボ群との差が2.4cmを超えていたことも報告されています(Sleep. 2015 Nov 1;38(11):1803-13.)
・従って、どの程度持ち越しの影響があるかについては個別に注意すべきということになります。
・また以前にも当ブログ記事で触れましたが、ベンゾジアゼピン系薬剤、スボレキサント、レンボレキサントについてはCYP3A4により主に代謝されるため、クラリスロマイシン、イトラコナゾール、グレープフルーツなどCYP3A4阻害作用を有する物質との併用は、作用が増強される恐れがあるため注意となります(クラリスロマイシン、イトラコナゾールなどはスボレキサントと併用禁忌。レンボレキサントは併用注意で禁忌ではない)
転倒、骨折リスク
・Khongらの2012年の14のstudyのメタ解析(Calcif Tissue Int.2012;91(1):24–31)では、骨折のリスクはベンゾジアゼピン使用により24-58%増加するとしています。
・2014年のXingらのメタ解析(25 studies:Osteoporos Int. 2014;25(1):105–20.)でもベンゾジアゼピン使用により13-30%の骨折リスク増加が報告されています。この解析では、同時に短時間作用型においてよりリスクが高かったことが報告されています(ただしこれについてはバイアスの可能性があり、転倒リスクが高い患者に短時間作用型を好んで処方する傾向などが影響している可能性があるとされています)。
・投与開始後1-2週間の転倒リスクが特に高く、また高用量とリスク増加は関連があるとされています。
・Z-drugと骨折リスクについては報告が少ないものの、Parkらが2016年に報告したもの(Osteoporos Int. 2016;27(10):2935–44.)によると、9つstudiesのメタ解析の結果、zolpidemによる骨折リスクは92%増加するとされ、このリスク増加は、ベンゾジアゼピン系薬剤による骨折リスクを上回るものでした
その他のリスクについて
・ベンゾジアゼピン系薬剤の長期内服と認知症リスクとの関連を指摘する観察研究(Neuroepidemiology. 2016;. doi:10.1159/000454881.など)もあります。
・しかし方法論的限界があり、交絡因子(ベンゾジアゼピン系薬剤を使用せざるを得ない基礎疾患の存在と認知症発症との関連など)が除去できない問題もあります。
・また発症早期の認知症症状においてもまず最初にベンゾジアゼピン系薬剤が投与されることがしばしばあるとの指摘もあります。
・そこで文献1では、疫学研究においてある要因Aがある疾患Bの発症に関連するかどうか評価する際に用いられる判定基準であるBradford-hill criteriaを用いて、ベンゾジアゼピン系薬剤とリスクとの関連性についてのエビデンスをまとめています。
・Bradford-hill criteriaとは、以下の8項目で要因と疾患との関連性を評価するものです
(1)関連の一貫性(consistency):要因Aと疾患Bとの関連が異なった地域、集団、時間でも一貫してえられるか
(2)関連の強固性(strength):要因Aに暴露された群の疾患Bの発症率が、非暴露群に比べてどの程度高いか
(3)関連の時間性(temporality):要因Aへの暴露があって、その後疾患Bが発生しているか
(4)生物学的説得性(specificity):要因Aが疾患Bを招くという説得性のある形態学的、機能的な説明ができるか
(5)量反応関係(dose-response):関連の強固性を補強するもので、疾患Bの罹患 率の大きさが要因Aの暴露量(期間、強さ、量)によって変化するか
(6)現時点の知識との整合性(coherence):発見された要因Aと疾患Bの関連性は現在一般的に認められている疾患史や経過と矛盾しないか
(7)実験的証拠(experimental evidence):要因Aと疾患Bの関連について実験でえられた証拠があるか
(8)類似性(analogy):要因Aと疾患Bの関連性に、既に認められている因果関係でよく似たものがあるか
・その結果が次図となります
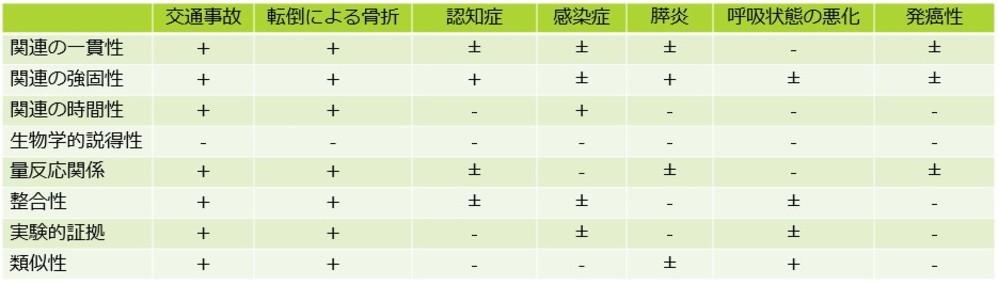
・ベンゾジアゼピンと交通事故や転倒による骨折との関連はほぼ確かであるものの、認知症との関連については、現段階でのエビデンスでは不明確ということがいえます。
文献1)Jaden Brandt , Christine Leong, Drugs R D. 2017 Dec;17(4):493-507. doi: 10.1007/s40268-017-0207-




